También conocido como: cultivo y sensibilidad TB
Nombre sistemático: extensión ácido-alcohol resistente, sensibilidad y cultivo de micobacterias
Aspectos generales
¿Por qué hacer el análisis?
Como ayuda en la identificación de una infección por micobacterias; para diagnosticar la tuberculosis (TB); para monitorizar la efectividad de un tratamiento.
¿Cuándo hacer el análisis?
Si tiene síntomas o signos compatibles con una infección pulmonar como una tos crónica, pérdida de peso, fiebre, escalofríos y debilidad, que pueden ser debidos a una TB o a otra infección por micobacterias; si se sospecha que exista una TB activa; si el resultado de la prueba cutánea de la tuberculina ha resultado positivo en una persona con un elevado riesgo de que la infección TB progrese hacia una forma activa; cuando se presenta algún tipo de infección en el organismo que pudiera atribuirse a una micobacteria; para monitorizar la efectividad del tratamiento antituberculoso.
¿Qué muestra se requiere?
En los casos con elevada sospecha de infección tuberculosa pulmonar, se suelen obtener tres muestras de esputo a primera hora de la mañana en diferentes días. Si la persona no es capaz de producir esputo, se puede emplear un broncoscopio para obtener fluido durante un procedimiento denominado broncoscopia. En los niños se pueden realizar lavados/aspirados gástricos para obtener la muestra. Dependiendo de los síntomas, a veces se puede analizar orina, o un aspirado del foco de la infección, o líquido cefalorraquídeo (LCR), u otros líquidos biológicos o muestras de tejido obtenidas por biopsia; en todas estas muestras se puede realizar un cultivo de micobacterias.
¿Es necesario algún tipo de preparación previa?
Para esta prueba no se necesita ninguna preparación especial.
¿Qué es lo que se analiza?
Los bacilos ácido-alcohol resistentes constituyen un grupo de bacterias en forma de bastoncillo que pueden verse y contarse al microscopio en una muestra colocada sobre un portaobjetos y teñida previamente (con una tinción especial), denominada extensión ácido-alcohol resistente. Con este procedimiento pueden detectarse distintos tipos de bacterias. Sin embargo, las más comunes y más importantes desde un punto de vista clínico son las que pertenecen al género Mycobacterium.
Mycobacterium tuberculosis es una de las micobacterias más prevalentes y más infecciosas. La mayor parte de las muestras remitidas para cultivo y extensión de micobacterias se obtienen porque el médico sospecha que el paciente padece una infección pulmonar causada por M. tuberculosis (TB). Existe otro grupo de bacterias conocidas como micobacterias no tuberculosas (MNT) que también puede causar infecciones. No obstante, de entre todas las especies de micobacterias identificadas hasta la actualidad (más de 60) solamente algunas producen infecciones en las personas. Entre estas se encuentran las siguientes:
- Mycobacterium africanum.
- Mycobacterium avium-intracellulare complex (MAC): puede causar una infección en el pulmón en los pacientes inmunodeprimidos, tales como ancianos y pacientes con SIDA; esta infección no es contagiosa, pero es de difícil tratamiento, porque tiende a hacerse muy resistente a los antibióticos.
- Otras especies de micobacterias: como Mycobacterium marinum.
- Algunas micobacterias: como Mycobacterium bovis.
Esta prueba permite obtener resultados presuntivos en pocas horas y constituye una herramienta de gran ayuda para enfocar un tratamiento mientras todavía no se dispone de los resultados del cultivo. Normalmente deberían evaluarse varias extensiones ácido-alcohol resistentes de diferentes muestras, ya que la cantidad de bacilos puede variar entre distintas muestras y día a día. Si el bacilo ácido alcohol resistente está presente en alguna de las extensiones, la infección por micobacterias es probable. Puesto que M. tuberculosis es la causa más común de infecciones respiratorias por micobacterias, se puede realizar un diagnóstico de presunción de TB, pero deben realizarse otras pruebas para identificar positivamente al bacilo ácido-alcohol resistente, ya sea el M. tuberculosis u otra micobacteria.
Normalmente, una vez recibida una muestra de un paciente, se pone en marcha simultáneamente el estudio de las extensiones y el del cultivo. Las micobacterias crecen más lentamente que otros tipos de bacterias, de manera que la identificación positiva de las especies que están presentes en la muestra puede llevar varios días o semanas. Por otra parte, es necesario que transcurran entre 6 y 8 semanas para poder confirmar cualquier resultado negativo (no se observa crecimiento de micobacterias).
Además de esta prueba, pueden realizarse otros estudios:
- Existen estudios moleculares específicos para TB: como las sondas genéticas, que detectan material genético de las micobacterias y que contribuyen a disminuir el tiempo necesario para obtener un diagnóstico de presunción de tuberculosis. Estos estudios, en los que se amplifican/replican fragmentos del material genético de los microorganismos en las muestras enviadas para el análisis, permiten detectar micobacterias en menos de 24 horas, a la vez que consiguen limitar la identificación a un complejo de micobacterias (de las cuales, M. tuberculosis es la más frecuente). Se trata de pruebas bastante sensibles y específicas si el resultado de la extensión ácido-alcohol resistente es positivo; son menos exactas si el resultado de la tinción es negativo. Estos estudios están aceptados para las muestras de tipo respiratorio y deben confirmarse realizando un cultivo de micobacterias; sin embargo, proporcionan al médico una información rápida, de modo que se puede identificar a las personas potencialmente infectadas y tomar medidas de precaución (aislamiento), para evitar la diseminación de la infección entre la comunidad. Las recomendaciones de los Centers for Diasease Control and Prevention (CDC) indican que a cualquier persona que presente signos y/o síntomas de TB se le debe realizar, junto a la extensión ácido-alcohol resistente, como mínimo un estudio de amplificación de ácidos nucleicos.
- Pruebas de susceptibilidad: en aquellos casos en que los cultivos han sido positivos, ya que así se puede determinar la susceptibilidad o resistencia de la bacteria a los fármacos más comúnmente empleados en el tratamiento de la infección.
La infección TB constituye un riesgo para la salud pública, ya que se transmite mediante la expulsión de pequeñas gotas de aire procedentes de secreciones respiratorias. La infección puede propagarse fácilmente en grupos poblacionales hacinados, como centros penitenciarios, residencias de ancianos y colegios. Las personas muy jóvenes, los ancianos y otras personas con trastornos que comprometan su sistema inmunitario (como las personas con SIDA), son especialmente vulnerables a la infección. La extensión ácido-alcohol resistente y el cultivo de micobacterias permiten identificar la infección y minimizar su propagación en estos sectores de la población, además de ser de gran ayuda de cara al tratamiento.
¿Cómo se obtiene la muestra para el análisis?
Puesto que M. tuberculosis y M. avium infectan más frecuentemente los pulmones (enfermedad pulmonar), el esputo es la muestra más comúnmente analizada. El esputo es flema mucosa espesa que se expulsa de los pulmones. Generalmente se obtienen de tres a cinco muestras de primera hora de la mañana (en días consecutivos) en recipientes estériles.
Si no es capaz de producir esputo, el médico puede obtener las muestras respiratorias mediante una broncoscopia. La broncoscopia permite al médico mirar y obtener muestras de los bronquios y bronquiolos. Después de aplicar un anestésico local en forma de spray en las vías respiratorias, el médico inserta un tubo flexible hasta los bronquios y bronquiolos, y aspira muestras del fluido para analizar. A veces se introduce un poco de solución salina a través del tubo hasta los bronquios y después se aspira para obtener el lavado bronquial.
En los niños, debido a la dificultad de obtención de muestras de esputo (no suelen saber expectorar), puede realizarse el análisis en lavados/aspirados gástricos. Estos se obtienen introduciendo solución salina en el estómago a través de un tubo, seguido de una aspiración de fluido.
Si el médico sospecha una infección TB localizada fuera de los pulmones (enfermedad extrapulmonar, bastante común en pacientes con SIDA), puede analizar los líquidos biológicos y los tejidos más probablemente afectados. Por ejemplo, puede obtener una o más muestras de orina si sospecha que la TB ha infectado los riñones. O puede obtener, mediante punción, líquido de las articulaciones o de otras cavidades del organismo, tales como el pericardio (membrana alrededor del corazón) o del abdomen. Ocasionalmente, puede necesitar obtener líquido cefalorraquídeo (LCR), o efectuar una mínima intervención quirúrgica para obtener una biopsia de un tejido.
NOTA: En el apartado titulado, el laboratorio por dentro, encontrará información sobre la recogida y procesamiento de las muestras de sangre y los cultivos de esputo.
Preguntas comunes
¿Cómo se utiliza?
Las extensiones de bacilos ácido-alcohol resistentes y los cultivos de micobacterias se emplean para establecer si existen micobacterias en una muestra. En la extensión, la muestra se coloca sobre un portaobjetos, se tiñe (con una tinción especial) y se examina al microscopio; esta prueba es relativamente rápida y permite determinar si una infección es debida a alguna bacteria ácido-alcohol resistente, la más frecuente de las cuales es M. tuberculosis. La extensión puede combinarse con una prueba molecular conocida como prueba de amplificación de ácidos nucleicos. Sin embargo, estas pruebas no son diagnósticas, pero proporcionan un diagnóstico de presunción que puede ser de ayuda, para decidir si debe iniciarse un tratamiento antes de disponer de los resultados del cultivo de micobacterias. Los resultados de la extensión y de la prueba de amplificación se obtienen en unas horas, mientras que con el cultivo no se obtienen resultados hasta transcurridos varios días o semanas.
Los cultivos de micobacterias se utilizan para diagnosticar una infección activa por M. tuberculosis, una infección causada por otro miembro de la familia de Micobacterium, o para determinar si los síntomas parecidos a la TB son debidos a otras causas. Se emplean para ayudar a establecer si la TB está confinada en los pulmones (enfermedad pulmonar) o ha alcanzado otros órganos ( TB extrapulmonar), para monitorizar la eficacia del tratamiento y conocer el momento en que el paciente deja de ser contagioso.
Las pruebas de sensibilidad suelen solicitarse junto con los cultivos de micobacterias, para determinar cuales van a ser los agentes (fármacos) antimicrobianos más efectivos para tratar la infección. M. tuberculosis puede ser resistente a uno o varios fármacos de los que se usa normalmente en el tratamiento de la TB. Si las bacterias resultan ser resistentes a uno de los fármacos de primera línea usados principalmente para tratar la TB, se dice que los microorganismos son multi-resistentes (MDR TB), y si los microorganismos son resistentes a múltiples fármacos tanto de primera como de segunda línea, se los conoce como microorganismos resistentes de forma extensiva (XDR TB).
¿Cuándo se solicita?
Las pruebas para bacilos ácido-alcohol resistentes se solicitan cuando se tienen síntomas y/o signos sugestivos de TB pulmonar, tales como:
- Tos persistente con flemas o que puede producir esputos con sangre.
- Fiebre, escalofríos.
- Sudoración nocturna.
- Pérdida de peso inexplicable.
- Debilidad.
- Dolor torácico.
Las pruebas para bacilos ácido-alcohol resistentes se solicitan cuando se presentan síntomas o signos asociados a TB, o a alguna otra infección por micobacterias localizada en órganos distintos de los pulmones (TB extrapulmonar). Los síntomas dependen del área u órganos afectados. Algunos ejemplos pueden ser:
- Dolor de espalda y parálisis (TB espinal).
- Debilidad debida a anemia (TB en la médula ósea).
- Trastorno mental, dolor de cabeza, coma (TB meníngea).
- Dolor articular o dolor abdominal.
Las pruebas para bacilos ácido-alcohol resistentes se solicitan:
- Ante una prueba cutánea de TB positiva y/o una imagen pulmonar característica, puesta en evidencia en una radiografía de tórax, en una persona con elevado riesgo de padecer la forma activa de la infección por TB.
- Si alguien muy cercano, generalmente un familiar o compañero de trabajo, ha sido diagnosticado de TB y se presentan síntomas o se padece una enfermedad que sitúa a la otra persona en mayor riesgo de ser infectado, como por ejemplo, las personas infectadas por el VIH o con SIDA. Los pacientes con SIDA padecen más frecuentemente que otras personas TB extrapulmonar pero con síntomas escasos y vagos.
- También si se está en tratamiento para la TB, pues se solicitan cultivos y extensiones de bacilos ácido-alcohol resistentes a intervalos regulares que permiten al médico evaluar la efectividad del tratamiento y establecer si el afectado todavía puede transmitir la infección.
¿Qué significa el resultado?
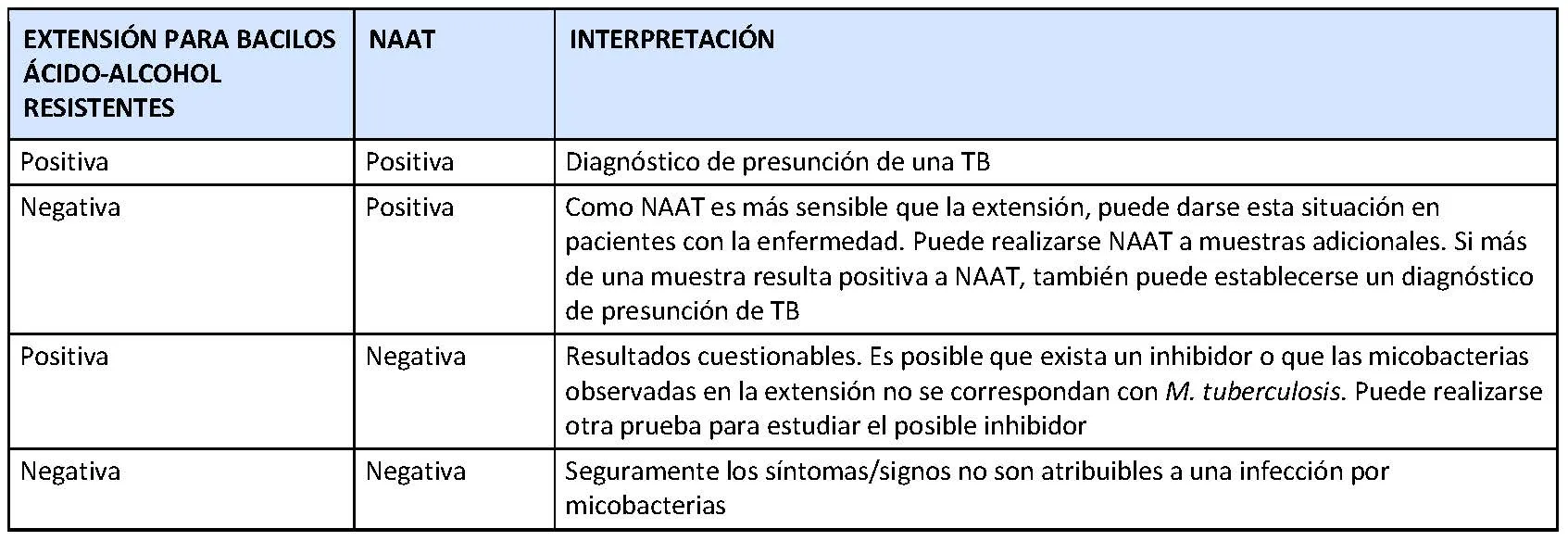
Extensión para bacilos ácido-alcohol resistentes
Un resultado negativo de una extensión indica que no se padece una infección por micobacterias, que los síntomas y signos son atribuibles a otra causa, o que no existe suficiente cantidad de micobacterias en la muestra como para observarlas al microscopio. Suelen recogerse y analizarse un mínimo de tres muestras para aumentar la probabilidad de detectar la micobacteria. No obstante, aunque la extensión sea negativa, si existe un elevado índice de sospecha de infección por micobacterias, se recogen más muestras en días posteriores para analizarlas de nuevo. También es posible que las micobacterias crezcan en un cultivo para micobacterias, aunque el resultado en la extensión haya sido negativo; esto es así porque los medios de cultivo permiten que las micobacterias se multipliquen y puedan ser detectadas.
Si la extensión es positiva, la infección por micobacterias es probable. Sin embargo, es necesario realizar un cultivo de micobacterias para confirmar el diagnóstico.
En las personas con signos y síntomas de una infección activa por TB, los resultados de la extensión se interpretan conjuntamente con los de las pruebas de amplificación de ácidos nucleicos (NAAT), siguiendo las recomendaciones de los Centers for Disease Control and Prevention (CDC). A pesar de que el diagnóstico definitivo supone disponer de los resultados de un cultivo, los resultados de la extensión y de NAAT son muy útiles en la toma de decisiones. Por ejemplo, si se establece un diagnóstico de presunción de TB en base a estas pruebas rápidas, la mayoría de los médicos empiezan ya a aplicar un tratamiento. Si los resultados de estas pruebas cuestionan el diagnóstico, hay médicos que inician el tratamiento y otros que optan por esperar el resultado del cultivo.
En la tabla siguiente se resume una interpretación a los resultados de las extensiones y de NAAT. Es importante recordar que los resultados deben confirmarse con los obtenidos en el cultivo.
Cultivo de micobacterias
Los cultivos positivos identifican en concreto la micobacteria causante de los síntomas y las pruebas de susceptibilidad o sensibilidad proporcionan información sobre la resistencia del microorganismo identificado al tratamiento.
Una extensión o un cultivo positivo varias semanas después de iniciar el tratamiento, pueden significar que el tratamiento no es efectivo y necesita ser cambiado. También indica que el afectado sigue siendo infeccioso y puede propagar las micobacterias a otros, tosiendo o estornudando.
Un resultado negativo de un cultivo indica que no se padece una infección por micobacterias o que no existían micobacterias en la muestra enviada para el análisis, esta es la razón por la que se analizan múltiples muestras. No se puede informar un cultivo como negativo hasta que no han transcurrido entre seis y ocho semanas. La infección puede estar en otra parte del organismo y puede ser necesario obtener otra muestra. Un resultado negativo de un cultivo, después de varias semanas de tratamiento, indica que se está respondiendo bien al tratamiento y que la persona tratada ya no es infecciosa.
¿Hay algo más que debería saber?
Para asegurar que se consigue erradicar la infección por TB, se requiere la administración de múltiples antibióticos y de una manera prolongada. Las personas con TB inactiva (latente), a pesar de estar asintomáticas, se suelen tratar con un único fármaco para disminuir el riesgo de que presenten una infección activa en un futuro.
Se ha desarrollando un sistema más rápido para cultivar M. tuberculosis. Se cultivan las muestras en un medio con un caldo de cultivo líquido y esto permite detectar antes a los microorganismos. Algunos de estos medios de cultivo requieren de una instrumentación específica y automatizada para poder detectar las micobacterias, mientras que otros pueden interpretarse manualmente. El método conocido como MODS (observación microscópica de la susceptibilidad al fármaco), permite el diagnóstico de TB en unos 7 días, permitiendo detectar resistencias bacterianas a antibióticos simultáneamente. Con este método se puede reconocer la presencia de MDR TB más rápidamente que con un cultivo convencional, y por este motivo se puede diagnosticar y tratar la enfermedad más precozmente; todo ello, facilita el control de la propagación de la infección. Sin embargo, todavía se están estudiando los beneficios y limitaciones de este procedimiento.
¿Puedo estar infectado por TB y no estar enfermo?
Sí. En el mundo existen muchas personas con una infección latente por TB. Han estado expuestas a la bacteria, pero el sistema inmunológico de su organismo ha conseguido confinarla en una área localizada de los pulmones en una forma inactiva. La gente con infección TB latente no está enferma y no transmite la infección, pero la bacteria está allí y está viva, y puede obtenerse un resultado positivo a las pruebas cutáneas de TB. La mayor parte de la gente con infección TB latente, cerca de un 90%, nunca progresará a una forma activa de la enfermedad.
Es posible que los que padecen formas activas de TB no se sientan enfermos al principio. Los primeros síntomas son sutiles y si la TB es extrapulmonar (fuera de los pulmones), en órganos tales como los riñones o los huesos, la tuberculosis puede estar bastante avanzada cuando el paciente empieza a presentar síntomas o signos importantes.
¿Cuál es la diferencia entre MDR TB y XDR TB?
Ambos conceptos se refieren a M. tuberculosis difíciles de tratar, pero en el caso de XDR TB los microorganismos son resistentes a varias estrategias de tratamiento. Actualmente la OMS y los CDC definen como XDR TB a M. tuberculosis resistentes a isoniacida y rifampicina, a cualquier tipo de fluoroquinolona, y como mínimo a uno de los tres fármacos inyectables de segunda línea (amicacina, canamicina y capreomicina).
Las autoridades sanitarias vigilan a nivel mundial la emergencia de XDR TB para tomar las medidas adecuadas con la finalidad de limitar su propagación.
¿Por qué al médico le interesa que me tome la medicación en presencia de una enfermera?
La terapia observada de manera directa (DOT) garantiza que el paciente se está tomando la medicación prescrita y durante todo el tiempo indicado. A diferencia de otras infecciones bacterianas que pueden curarse en 7-10 días, la TB tiene que tratarse con dos o más fármacos y durante varios meses. No es raro que los pacientes olviden tomar la medicación cuando empiezan a sentirse mejor, y como este tipo de medicación debe tomarse durante muchos meses, el riesgo de incumplimiento es elevado. Cuando un profesional sanitario se encarga de administrar la medicación, la probabilidad de que el tratamiento se siga correctamente y acabe completándose es elevada, y simultáneamente, la probabilidad de que el paciente recaiga y tenga una infección con una cepa TB más resistente disminuye.
Enlaces
Pruebas relacionadas:
Pruebas cutáneas de la tuberculosis (TB)
En otras webs:
Centros para el Control y la Prevención de Enfermedades (CDC): Hagámosle frente a la TB
American Lung Association (ALA): Tuberculosis (TB)
Organización Mundial de la Salud (OMS): Tuberculosis
Centers for Disease Control and Prevention (CDC): Tuberculosis CDC Yellow Book 2024
También conocido como: HSV-1, HSV-2, HHV1, HHV2, VHS, herpes oral, herpes labial, herpes genital
Nombre sistemático: virus del herpes simple tipo 1 y tipo 2
Aspectos generales
¿Por qué hacer el análisis?
Para hacer un cribado o un diagnóstico de la infección por el virus del herpes simple (VHS).
Pregúntenos














