También conocido como: cáncer de pulmón de células pequeñas, cáncer de pulmón de células no pequeñas
¿En qué consiste?
El cáncer de pulmón se produce por un crecimiento descontrolado de células anormales originadas en los pulmones. Habitualmente afecta a las células situadas en los conductos por donde circula el aire. Estas células anormales no siguen la vía habitual de desarrollo, división y muerte de las células normales, sino que se replican sin ningún control, formando una o varias masas celulares (tumores). Los tumores pueden crecer tanto que afecten al tejido pulmonar sano e interfieran en el mecanismo de la respiración. El cáncer de pulmón puede diseminarse (metastatizar) más allá de los pulmones, hacia ganglios linfáticos cercanos, tejidos u otros órganos.
Los pulmones forman parte del sistema respiratorio y se localizan en el tórax, en el interior de la caja torácica (limitada por las costillas), ubicada encima del diafragma. Al inhalar, el aire entra en los pulmones y circula por unos conductos de diámetro decreciente conocidos como bronquios y bronquiolos. Estos conductos permiten que el aire llegue a unas estructuras pulmonares en forma de saco (alvéolos) en las que el oxígeno del aire se desplaza hacia la circulación sanguínea; de manera similar, el dióxido de carbono producido por el metabolismo, se desplaza desde la sangre hacia el pulmón para ser exhalado. Cualquier enfermedad pulmonar que interfiera en este proceso de intercambio, como por ejemplo el cáncer de pulmón, repercute sobre la cantidad de oxígeno disponible y afecta de manera indirectas a los órganos y tejidos del organismo.
Según el informe de “Las cifras del cáncer en España 2023” de la Sociedad Española de Oncología Médica (SEOM), el cáncer de pulmón ocupará en el año 2023 el tercer lugar en frecuencia diagnóstica con 22.266 casos.
El cáncer responsable del mayor número de fallecimientos en varones es el cáncer de pulmón. Hay un descenso de la mortalidad por cáncer que no es uniforme en todos los tumores ni por sexo. En el caso del cáncer de pulmón es importante destacar un fuerte incremento de la mortalidad en mujeres en las últimas décadas debido a la incorporación más tardía de la mujer al hábito tabáquico, mientras que continúa la tendencia descendente en los varones.
Según la American Cancer Society (ACS), el cáncer de pulmón en los Estados Unidos constituye la segunda causa más frecuente de cáncer en la población (por detrás del cáncer de piel), siendo la primera causa de muerte por cáncer. Cada año mueren más personas por cáncer de pulmón que por cáncer de mama, cáncer de próstata y cáncer de colon juntos. Cualquier persona puede desarrollar un cáncer de pulmón, aunque es más probable que afecte a los mayores de 65 años.
El cáncer de pulmón se inicia en alguno de los tipos de células que existen en el pulmón. Se piensa que la mayor parte de los casos es atribuible a las alteraciones genéticas adquiridas o a la existencia de variantes genéticas en el ADN que provocan la producción de una proteína anómala que promueve el desarrollo descontrolado de las células o que inhibe su muerte natural.
Los pulmones también son un lugar común para que se produzcan las metástasis de otros tipos de cáncer, como el cáncer de mama y el cáncer de hígado. Pero cuando el cáncer se propaga desde otro lugar del cuerpo a los pulmones, como el cáncer de mama metastásico, no se considera como un cáncer de pulmón primario. Los cánceres que se han diseminado a los pulmones desde otras áreas se tratan de manera diferente, por lo que no se tratarán en este artículo.
Acerca del cáncer de pulmón
Factores de riesgo
Entre los factores de riesgo de desarrollo de cáncer de pulmón se incluyen:
- Hábito tabáquico: se estima que cerca de un 87% de las muertes por cáncer de pulmón están asociadas al tabaco. Cuanto más tiempo se fume y mayor sea el consumo, mayor será el riesgo. El hecho de ser un fumador pasivo también aumenta el riesgo de desarrollar este tipo de cáncer.
- Exposición al radón: constituye una causa común de cáncer de pulmón en las personas no fumadoras. El radón es un gas radioactivo incoloro e inodoro que puede encontrarse en el suelo y que puede acumularse en algunos hogares.
- Exposición al asbesto: puede aumentar el riesgo de tener un cáncer de pulmón. El asbesto se asocia con más frecuencia al mesotelioma, un tipo de cáncer menos habitual que afecta a las membranas que recubren la caja torácica y el abdomen. La mayor parte de los casos, entre el 70 y el 80% de los mesoteliomas se detectan en personas que por motivos profesionales han estado en contacto con el asbesto, especialmente en el sector de la construcción de inmuebles, de la automoción y de las industrias relacionadas con la ignifugación.
- Exposición a sustancias causantes de cáncer (carcinógenas): como el arsénico o el cromo (en general, por motivos profesionales).
- Contaminación del aire: especialmente en las cercanías de las carreteras con mucho tráfico.
- Radioterapia: como consecuencia de un tratamiento previo de otro tipo de cáncer.
- Historia personal o familiar qua haya padecido cáncer de pulmón.
- Infección por VIH o por tuberculosis.
- Fibrosis pulmonar de larga evolución.
Tipos
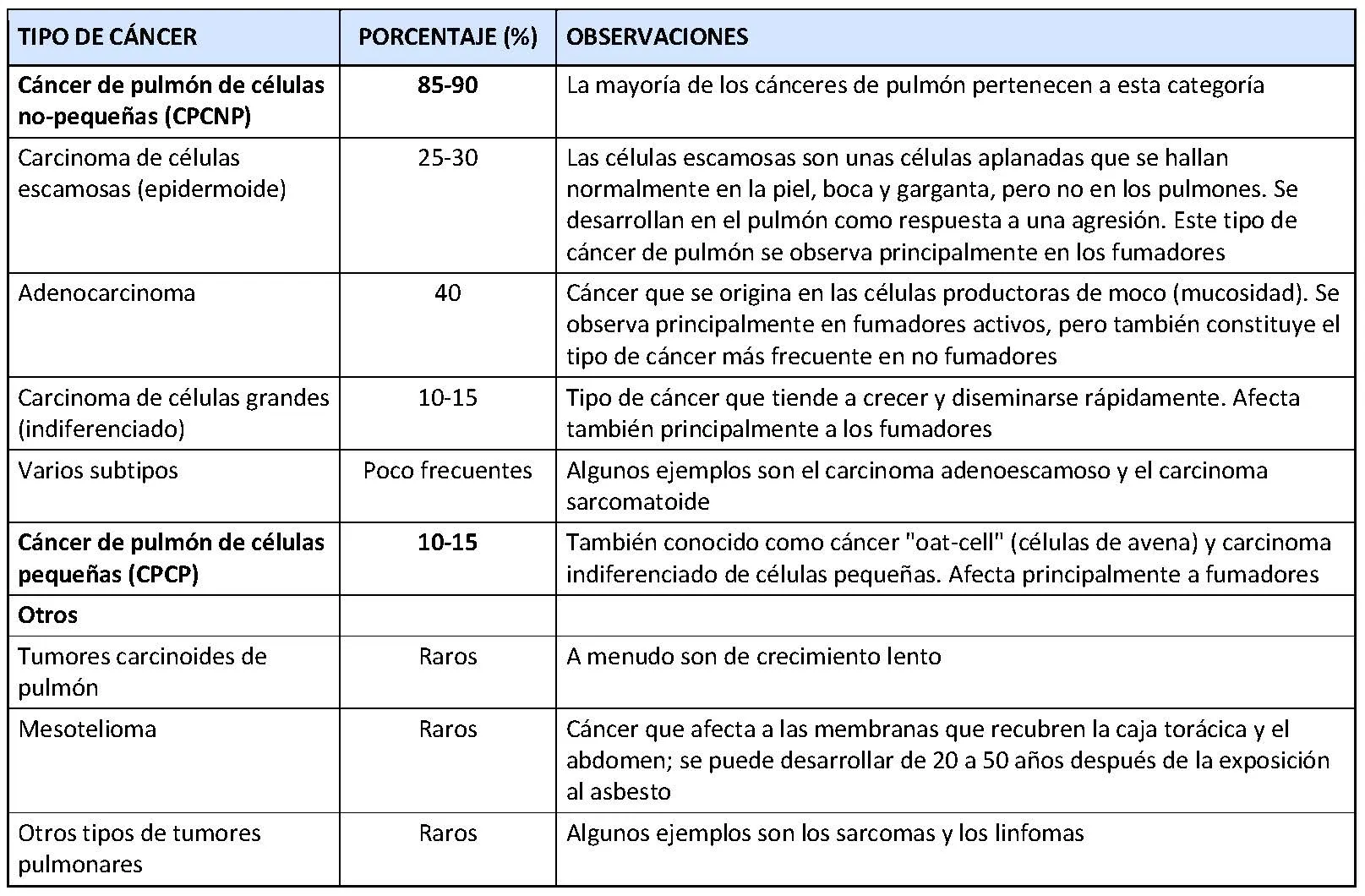
Existen dos categorías principales de cáncer de pulmón: el cáncer de pulmón de células pequeñas (CPCP) y el cáncer de pulmón de células no pequeñas (CPCNP). Estos cánceres se diferencian en función del tamaño, la forma y las características de las células que los forman. Sin embargo, existen otros tipos de cáncer de pulmón menos frecuentes.
En la tabla siguiente se describen los diferentes tipos de cáncer de pulmón.
Signos y síntomas
Es difícil detectar el cáncer de pulmón cuando está en los estadios iniciales ya que en general no se presentan signos ni síntomas hasta que la enfermedad está avanzada. Sin embargo, los signos y síntomas que se pueden presentar son los siguientes:
- Tos persistente.
- Infecciones pulmonares persistentes o recurrentes (por ejemplo: neumonía, bronquitis).
- Ronquera.
- Dificultad para respirar.
- Silbidos al respirar.
- Dolor al tragar.
- Dolor torácico.
- Fatiga o debilidad.
- Pérdida de peso.
- Pérdida de masa muscular.
- Pérdida de apetito.
- Emisión de sangre al toser.
Cuando el cáncer de pulmón se propaga (metastatiza) a otras áreas del organismo, los signos y síntomas pueden ser más variados, en función del tejido u órgano afectado; por ejemplo, dolor óseo, síntomas neurológicos (dolor de cabeza, párpados caídos, cambios en la marcha o en la forma de caminar), ictericia, inflamación e hinchazón de los ganglios linfáticos y formación de coágulos de sangre o tendencia al sangrado.
Pruebas relacionadas
El objetivo de estas pruebas es detectar lo antes posible el cáncer de pulmón, determinar el tipo específico de cáncer, conocer su grado de diseminación, orientar el tratamiento y evaluar la función pulmonar y el estado de salud global de la persona afectada.
Pruebas de cribado
No existen pruebas en sangre que permitan la detección o el cribado del cáncer de pulmón. No obstante, recientemente el American College of Chest Physicians (ACCP), la American Cancer Society (ACS) y la National Comprehensive Cancer Network (NCCN) han editado unas guías en las que se recomienda realizar una tomografía computarizada de baja dosis (LDCT, por sus siglas en inglés) para detectar precozmente un posible cáncer en las personas que tienen un riesgo significativo de cáncer de pulmón (personas mayores, fumadores activos, o exfumadores). Es importante destacar que la recomendación solo se aplicaría si el riesgo es realmente significativo. Si desea más información sobre las pruebas radiológicas acceda a este enlace.
También se realizan radiografías simples de tórax para evaluar los pulmones y estructuras adyacentes; y otras pruebas como la citología de esputo para evaluar si pueden existir células cancerosas en las muestras pulmonares obtenidas. Sin embargo, no existe consenso en las guías clínicas respecto a realizar estas pruebas con fines de cribado.
Pruebas de diagnóstico y estadiaje
El diagnóstico de cáncer de pulmón generalmente se confirma examinando al microscopio el tejido y/o las células de los pulmones. Si el tejido o las células son cancerosas, el siguiente paso es determinar el estadio (o extensión) de la enfermedad. El estadiaje puede implicar realizar evaluaciones, como un examen físico o estudios de imagen, que buscan evidenciar que el cáncer haya llegado a otros órganos o partes del cuerpo. El tratamiento dependerá en parte del estadio del cáncer.
Entre las pruebas empleadas para establecer el diagnóstico y el estadio se incluyen:
- Biopsia: en el caso de sospechar que exista un cáncer, se extrae parte del tejido del lugar sospechoso para que un patólogo lo examine bajo el microscopio. Sin embargo, es más frecuente obtener la muestra introduciendo un broncoscopio (tubo largo, fino y con luz) en las vías aéreas. En algunos casos, se puede recoger una muestra de tejido durante un procedimiento quirúrgico. La forma en que se obtiene el tejido depende del lugar del pulmón sospechoso de cáncer. Estas muestras se pueden analizar en busca de variantes genéticas que pueden determinar el tipo de tratamiento (terapia dirigida o inmunoterapia).
- Citología: este procedimiento puede usarse para ayudar a establecer un diagnóstico de cáncer de pulmón mediante el examen de las células. Se puede recoger una muestra de células insertando una pequeña aguja en los pulmones y aspirando las células. Este proceso se denomina biopsia con aspiración de aguja fina (PAAF). Además, las células se pueden examinar a partir de una muestra de líquido recogida durante un examen con broncoscopio o en una muestra de esputo. Las muestras de esputo (secreciones respiratorias profundas, no saliva) se pueden conseguir por expectoración y recogida en un recipiente estéril proporcionado por el laboratorio. Si existe dificultad para expectorar, se puede favorecer el esputo inhalando un aerosol estéril salino o de glicerina que ayuda a reblandecer las secreciones pulmonares (flemas).
- Análisis del líquido pleural: se evalúa el líquido procedente del espacio limitado entre los pulmones y la caja torácica, por un procedimiento conocido como toracocentesis. Puede ser útil para establecer el estadio de la enfermedad y conocer si el cáncer ha sobrepasado ya el pulmón. Esta exploración solo se realiza en caso de que exista una gran cantidad de líquido en este espacio.
Para establecer el estadio de la enfermedad y la afectación de otros órganos y tejidos son necesarias pruebas adicionales.
Pruebas para realizar una terapia dirigida
En este contexto, las pruebas suelen realizarse en el propio tejido tumoral. Algunas personas con cáncer de pulmón de células no pequeñas (CPCNP) pueden beneficiarse de una terapia dirigida contra una diana específica, siempre en función del tipo de cáncer y de los resultados de los estudios moleculares. Este tipo de tratamiento emplea unos fármacos con mayor efecto sobre el tejido tumoral y con menos efectos secundarios que los tratamientos convencionales, y se basa en la particularidad de que la conformación genética de las células cancerosas es diferente a la de las células sanas que rodean al tumor. El tratamiento o terapia dirigida pretende actuar sobre procesos específicos propios de las células cancerosas.
Las pruebas para realizar la terapia dirigida incluyen:
- Receptor del factor de crecimiento epidérmico (EGFR): presente en el 10-15% de los adenocarcinomas del tipo CPCNP. Si existe la una variante genética en el gen que codifica para esta proteína es más probable que se responda al tratamiento con inhibidores de la tirosina quinasa (TKIs) como gefitinib y erlotinib.
- Variante genética en KRAS: presente en el 20-30% de los adenocarcinomas del tipo CPCNP. Si existe la variante genética, es menos probable que haya respuesta al tratamiento con los inhibidores de la tirosina quinasa (TKIs).
- Reordenamiento del gen ALK: el reordenamiento EML4-ALK esta presente en aproximadamente un 5% de los CPCNP. Se observa con una mayor frecuencia en pacientes no fumadores o fumadores moderados con adenocarcinoma. Si existe el reordenamiento genético es más probable que se responda al tratamiento con inhibidores de la ALK quinasa como crizotinib y menos probable que se responda al tratamiento con inhibidores de la tirosina quinasa (TKIs).
- Variante genética en el gen ROS1: está presente entre un 1 y un 2% de los adenocarcinomas del tipo CPCNP.
- Ligando 1 de muerte programada (PD-L1): otra forma de terapia dirigida es la inmunoterapia "inhibición del punto de control inmunitario" que requiere que los tumores posean un cierto nivel de expresión de la proteína PD-L1 en su superficie para ser el objetivo de la terapia. Por lo tanto, se puede analizar el tejido de un tumor para detectar PD-L1 a fin de determinar si el paciente es un buen candidato para la inmunoterapia.
Otras pruebas de laboratorio
Las pruebas generales se usan para ayudar a evaluar la salud de la persona afectada y/o para monitorizar la eficacia del tratamiento. Algunas de estas pruebas pueden incluir:
- Hemograma: para evaluar las células de la sangre.
- Pruebas bioquímicas variadas: para evaluar la función de distintos órganos.
- Gases en sangre: obtención de una muestra de sangre arterial (o venosa) en la que se mide el pH sanguíneo, la cantidad de oxígeno y de dióxido de carbono, con la finalidad de evaluar la función pulmonar.
- Cultivo de esputo: para detectar e identificar las infecciones bacterianas pulmonares.
Otras pruebas ajenas al laboratorio
Las pruebas de función pulmonar pueden resultar útiles. Para tener más información puede consultar el enlace Johns Hopkins Medicine: Pulmonary Function Laboratory.
Entre las pruebas de diagnóstico por imagen pueden solicitarse:
- Radiografía simple de tórax.
- Tomografía computarizada (TC).
- Resonancia magnética (RM).
- Tomografía por emisión de positrones (PET).
- Ultrasonidos (ecografías).
Para tener más información consultar el enlace RadiologyInfo.org.
Tratamiento
El tratamiento del cáncer de pulmón depende del tipo de cáncer, de su estadio y características. Cuando se establece el estadio se evalúa el tamaño, la localización y la diseminación del cáncer. Entre las principales pautas de tratamiento pueden incluirse:
- Cirugía para extirpar parte de un lóbulo pulmonar, la totalidad de un lóbulo o el pulmón entero, en el caso de que el tumor esté localizado y en un estadio precoz.
- Cirugía para aliviar los síntomas derivados de la obstrucción de las vías aéreas y de la acumulación de líquido.
- Radioterapia, sola o en combinación con la cirugía.
- Quimioterapia sola o en combinación con una terapia dirigida; también se puede complementar con la cirugía.
- La radiocirugía es un tratamiento de radiación intenso para las personas con cánceres de pulmón pequeños que no pueden someterse a cirugía.
- Terapia dirigida contra dianas específicas: fármacos que limitan el desarrollo de los vasos sanguíneos en el tumor (anti-angiogénicos); fármacos dirigidos contra el receptor del factor de crecimiento epidérmico (EGFR), inhibidores de la tirosina quinasa (TKIs) como gefitinib y erlotinib; fármacos contra una proteína producida por un reordenamiento del gen ALK alterado, como el crizotinib.
- La inmunoterapia se ha desarrollado en los últimos años como una nueva terapia contra el cáncer. La inmunoterapia está diseñada para estimular el sistema inmunológico natural del organismo para combatir el cáncer. Se dirige contra determinadas moléculas denominadas "puntos de control inmunitarios" como PD-1 y PD-L1, que sirven como frenos para detener la sobreactivación del sistema inmunitario para que dicho sistema inmunitario no ataque el tejido "propio". Las células cancerosas pueden usar estos puntos de control inmunitarios para disminuir la respuesta inmunitaria contra ellas. Esto puede permitir que las células cancerosas escapen del ataque inmunitario y sobrevivan. El bloqueo de esta vía con anticuerpos PD-1 y PD-L1 ha detenido y/o enlentecido el crecimiento del cáncer de pulmón en algunos pacientes.
En el caso de presentar resistencia a los distintos tipos de tratamiento disponibles y/o si el tumor es inoperable puede considerarse la participación en ensayos clínicos de nuevos fármacos. Actualmente se está trabajando en áreas de investigación prometedoras que pueden constituir en estos casos una opción adicional.
Enlaces
Pruebas relacionadas:
Pruebas genéticas para el tratamiento dirigido del cáncer
Receptor del factor de crecimiento epidérmico (EGFR)
Ligando 1 de muerte programada (PD-L1)
Estados fisiológicos y enfermedades:
Noticias:
Avances en el diagnóstico precoz del cáncer de pulmón
El mapa más completo del genoma del cáncer
La lucha contra el tabaquismo: una batalla mundial
Videos:
Espías de laboratorio: Biomarcadores y cáncer. La aportación del laboratorio y del DIV
Asociaciones de pacientes:
Asociación Española Contra el Cáncer (AECC): Cáncer de pulmón
En otras webs:
Sociedad Española de Oncología Médica (SEOM): Cáncer de pulmón
Sociedad Española de Oncología Médica (SEOM): Las cifras del cáncer en España 2024
Instituto Nacional del Cáncer (NIH): Cáncer de pulmón-Versión para pacientes
American Cancer Society (ACS): Cáncer de pulmón
American Lung Association (ALA): Lung Cancer Basis
College of American Pathologists (CAP): How to Read Your Pathology Report
CHEST Foundation: About Lung Cancer
American College of Chest Physicians (ACCP): Thoracic Oncology
Pregúntenos














