¿En qué consiste?
La anemia es una situación que aparece cuando la cantidad de hemoglobina presente en la sangre disminuye por debajo de los valores considerados como normales. El descenso de la hemoglobina se asocia con frecuencia a una disminución del número de hematíes y del hematocrito. La hemoglobina está contenida dentro de los glóbulos rojos y es necesaria para asegurar el transporte y liberación de oxígeno desde los pulmones hacia todos los tejidos del organismo. Un aporte de oxígeno insuficiente hacia los órganos y tejidos del organismo puede tener consecuencias adversas.
Las anemias aparecen con relativa frecuencia en ambos sexos y en todas las edades, indistintamente de la raza y grupo étnico. Sin embargo, existen ciertos grupos de riesgo que pueden desarrollarla con mayor facilidad. Entre estos grupos se incluyen las personas que siguen una dieta pobre en hierro y vitaminas, personas con enfermedades crónicas, por ejemplo, por enfermedad renal, diabetes, cáncer, enfermedad inflamatoria intestinal, infecciones crónicas como la tuberculosis o la infección por el VIH, así como aquellas personas con antecedentes familiares de anemias hereditarias, o bien las personas que han perdido una gran cantidad de sangre, ya sea por traumatismos o por intervenciones quirúrgicas. La anemia puede ser leve, moderada o grave, en función del grado de disminución de los hematíes y/o la hemoglobina.
En general, se puede decir que la anemia obedece a dos causas principales:
- Producción disminuida o anómala de las células de la serie roja de la sangre o hematíes por parte de la médula ósea, como se observa por ejemplo, en los estados de desnutrición (déficit de hierro, déficit de vitamina B), en los trastornos de la médula ósea (anemia aplásica, trastornos mieloproliferativos) o en las que afectan a la médula ósea (infecciones, linfoma, tumores sólidos).
- Pérdida de hematíes debidas a sangrados o a aumento de su destrucción, como sucede en una anemia hemolítica.
La anemia puede ser aguda o crónica. La anemia crónica puede desarrollarse lentamente en ciertas enfermedades crónicas como la diabetes, la enfermedad renal crónica o un cáncer. Es posible que en estas circunstancias la anemia no curse con síntomas o signos aparentes, ya que estos quedan enmascarados por la enfermedad subyacente. La anemia en el curso de las enfermedades crónicas pasa a menudo desapercibida, y a veces solamente se detecta casualmente, al realizar estudios por otros motivos.
También es posible que aparezca una anemia en el curso de episodios agudos, como sucede en los casos de pérdidas sustanciales de sangre (traumatismos extensos o cirugía invasiva) o en las anemias hemolíticas, en las que se destruye un número significativo de hematíes. Los signos y síntomas suelen aparecer rápidamente, y con una buena exploración física, una correcta historia clínica y la realización de ciertas pruebas, permitirán el diagnóstico de la causa.
Acerca de la anemia
Tipos
Las anemias pueden describirse en función del tamaño de los hematíes y de la concentración de hemoglobina. Si el tamaño de los hematíes está disminuido, la anemia es microcítica, mientras que si está aumentado la anemia es macrocítica. De manera similar, si la concentración de hemoglobina está disminuida, la anemia es hipocrómica, mientras que si está elevada se dice que los hematíes son hipercrómicos.
Existen muchos tipos distintos de anemias que obedecen a múltiples causas, además de las que son debidas a sangrados. Algunas de las más frecuentes se resumen en la siguiente tabla.
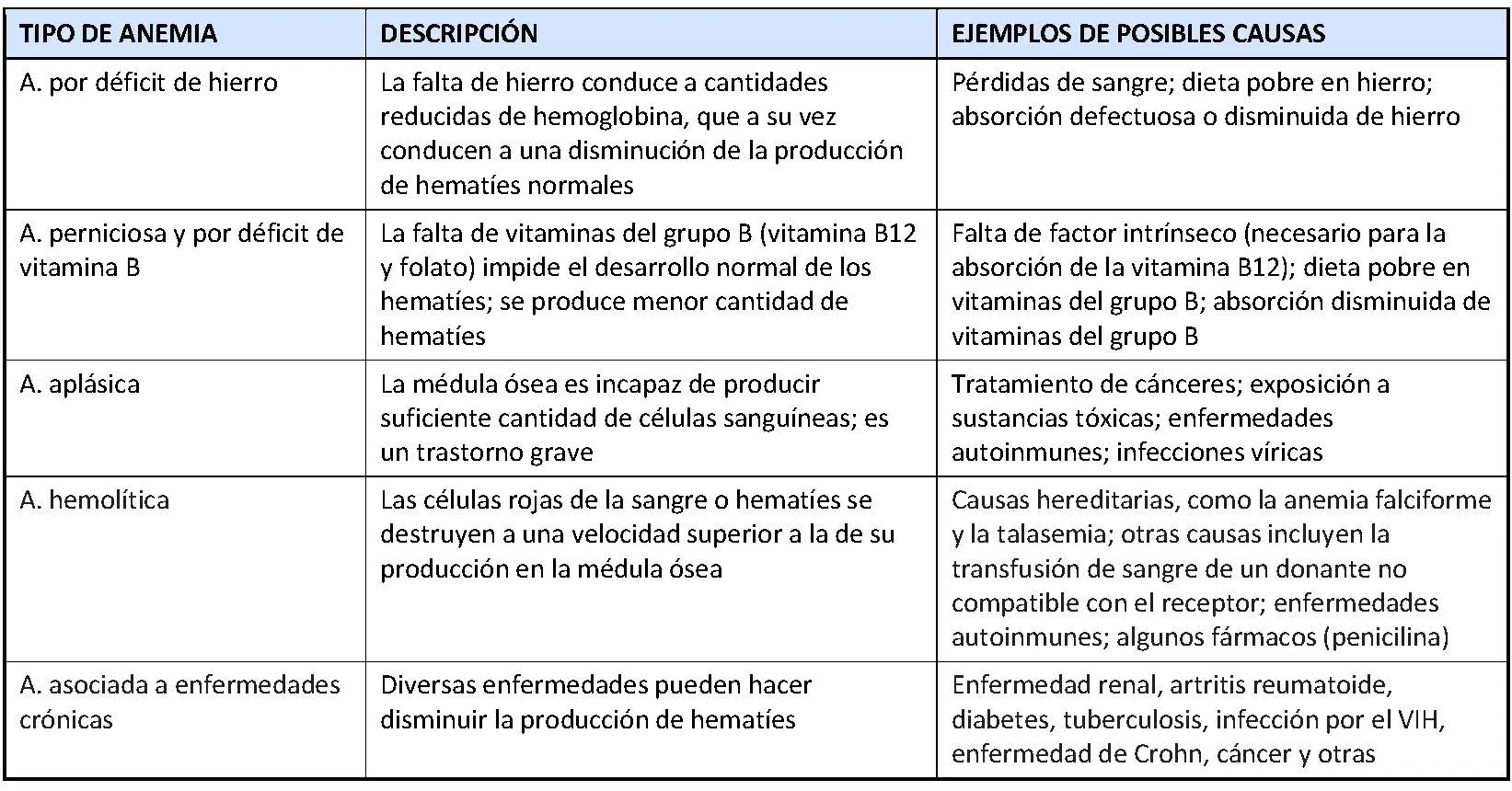
En este artículo solo se tratan algunos de los tipos más frecuentes de anemia, especialmente los que no se asocian a anomalías de plaquetas ni de las células de la serie blanca de la sangre o leucocitos. Existen otras muchas situaciones que pueden conducir a distintos grados de anemia como:
- Sangrados: puede producirse un sangrado excesivo a consecuencia, por ejemplo, de un traumatismo o de una intervención quirúrgica, o de manera más crónica, debido a una causa gastrointestinal (úlceras).
- Leucemia (aguda o crónica).
- Linfoma.
- Síndromes mielodisplásicos.
- Mieloma múltiple.
- Trastornos mieloproliferativos.
- Infecciones: por ejemplo, VIH.
Signos y síntomas
A pesar de que los distintos tipos de anemias pueden obedecer a diferentes causas, los signos y síntomas pueden ser bastante similares. Es posible que las formas leves o moderadas de anemia no produzcan ninguna sintomatología, o muy poca. Los síntomas más frecuentes suelen ser:
- Sensación de cansancio o debilidad (fatiga).
- Falta de energía.
- Palidez cutánea.
- Mareos.
- Dolores de cabeza.
Otros signos o síntomas que pueden desarrollarse a medida que la anemia se va acentuando pueden ser el frío o entumecimiento de manos y/o pies, dificultad para respirar, taquicardia o ritmo cardíaco irregular y dolor torácico.
Pruebas relacionadas
Son diversas las pruebas de laboratorio que pueden realizarse para contribuir al diagnóstico de una anemia, así como para identificar la causa de la misma, se describen a continuación. Además, en función de los resultados de esas pruebas, de la historia clínica del individuo y de los signos y síntomas pueden realizarse estudios adicionales que serán de ayuda para establecer la causa de la anemia y para instaurar un tratamiento.
Hemograma: la anemia puede detectarse al realizarse un hemograma en un control médico o por otros motivos. Es frecuente solicitar un hemograma con carácter anual. En una anemia, alguno de los resultados parciales del hemograma puede estar alterado:
- Recuento de hematíes: disminuido.
- Hemoglobina: disminuida.
- Hematocrito: disminuido.
- Índices de la serie roja: incluyen el VCM (volumen corpuscular medio), HCM (hemoglobina corpuscular media) y CCMH (concentración corpuscular media de hemoglobina). Proporcionan información acerca del tamaño de los hematíes y de la concentración de hemoglobina en el momento en que se ha obtenido la muestra. Así, el tamaño y la concentración de hemoglobina de los hematíes es útil para diagnosticar una anemia, debido a que suelen variar en función del tipo de anemia.
Extensión de sangre y fórmula leucocitaria: cuando a raíz del hemograma se detecta una anemia, lo habitual es examinar una extensión de sangre para realizar un recuento diferencial, en el que se evalúa el número de células de la serie blanca de la sangre o leucocitos. Este examen, al proporcionar información acerca de la forma de los hematíes y de la presencia o no de células anómalas, puede dar la clave de la causa de la anemia.
Recuento de reticulocitos: esta prueba proporciona información acerca de la cantidad de células inmaduras de la serie roja en la muestra obtenida para análisis. En los casos de anemia (recuento de hematíes disminuido, disminución de la hemoglobina y del hematocrito) los resultados de este recuento son muy útiles para clasificar la anemia y hallar su causa. Por ejemplo, en una persona con anemia, un recuento de reticulocitos inadecuadamente bajo, puede indicar una disminución de la producción de células de la serie roja de la sangre por parte de la médula ósea.
Los resultados de todas estas pruebas son cruciales para establecer la causa de la anemia, aunque es posible que se tengan que solicitar estudios adicionales en función del tipo de anemia que se sospeche.
Tipos de anemia
Anemia por déficit de hierro
La anemia por déficit de hierro es la anemia más común y puede obedecer a distintas causas. Los síntomas se presentan debido a la disminución del número de hematíes y/o de la concentración de hemoglobina. Es posible que no existan signos ni síntomas cuando el déficit de hierro es leve o moderado. Además de presentar los signos y síntomas propios de las anemias, algunos de ellos son bastante característicos de un déficit de hierro y aparecen a medida que las reservas de hierro del organismo se van agotando. Entre los síntomas y signos más frecuentes se incluyen:
- Uñas frágiles y quebradizas o en forma de cuchara.
- Lengua hinchada o dolorida.
- Úlceras o grietas en las comisuras bucales.
- Dificultad al tragar.
- Deseo de comer sustancias no alimenticias, como hielo o materia inorgánica (a esta anormalidad se la conoce como "pica").
El hierro es un elemento traza esencial que es necesario para la producción correcta de hematíes. Forma parte del grupo hemo de la hemoglobina, proteína de los hematíes con capacidad para unirse al oxígeno, permitiendo el transporte del mismo hacia los distintos órganos y tejidos. Si la cantidad de hierro disponible es inferior a la necesaria, el organismo empieza a utilizar el hierro de sus reservas. Si las reservas de hierro disminuyen mucho o se agotan, se producen menos hematíes, y los que se producen contienen menor cantidad de hemoglobina en su interior, dando lugar a una anemia.
Algunas causas de déficit de hierro pueden ser:
- Sangrados crónicos: si el sangrado es muy intenso u ocurre durante un período de tiempo prolongado (crónico), es posible que el organismo no disponga de suficiente cantidad de hierro para producir la hemoglobina y/o los hematíes necesarios para suplir las pérdidas. En las mujeres pueden observarse déficits de hierro por la presencia de menstruaciones importantes o por sangrado de fibromas uterinos, también llamados miomas uterinos. En las mujeres mayores y en los varones, el sangrado suele obedecer a una causa intestinal, como úlceras o cánceres.
- Dieta pobre en hierro: el déficit de hierro puede ser simplemente debido a un aporte inadecuado. La carne, las aves, el pescado, las verduras de hojas verdes y algunas legumbres constituyen buenas fuentes de hierro, además de los alimentos enriquecidos con este mineral. En las mujeres embarazadas y en los niños, las necesidades de hierro están aumentadas. Una falta de hierro puede provocar que el recién nacido nazca prematuramente y que presente un bajo peso al nacer. Es bastante habitual administrar hierro a las mujeres que tienen el deseo de quedarse embarazadas y también en las embarazadas, para prevenir estas complicaciones. Los recién nacidos que siguen una lactancia materna presentan también con mayor frecuencia anemia por déficit de hierro, si su madre presenta este tipo de déficit.
- Problemas relacionados con la absorción del hierro: algunos trastornos pueden conducir a una absorción alterada del hierro desde el tracto gastrointestinal hacia la sangre, y por lo tanto pueden acabar en anemia; entre ellos se incluyen la enfermedad celíaca, la enfermedad de Crohn, las situaciones derivadas de intervenciones quirúrgicas gastrointestinales (por ejemplo: un by-pass gástrico) o de la toma de fármacos que disminuyen la acidez gástrica.
Pruebas de laboratorio
Entre las pruebas que primero se realizan se incluye un hemograma, en el que se evalúa:
- Hemoglobina (Hb): puede ser normal al inicio, pero disminuye a medida que la anemia progresa.
- Índices de la serie roja: al principio los hematíes o células de la serie roja de la sangre pueden ser normales en cuanto a tamaño, forma y color (normocíticos, normocrómicos), pero a medida que la anemia progresa, los hematíes disminuyen de tamaño (microcíticos) y se vuelven más pálidos (hipocrómicos) de lo habitual.
-El volumen corpuscular medio (VCM) puede estar disminuido.
-La hemoglobina corpuscular media (HCM) puede estar disminuida.
-Se puede asistir a un aumento de la variabilidad en el tamaño de los hematíes (RDW).
En una extensión de sangre se puede apreciar que los hematíes son más pequeños y más pálidos de lo normal; también pueden presentar tamaños y formas variables (anisocitosis y poiquilocitosis, respectivamente).
Si el médico sospecha que la anemia puede ser debida a un déficit de hierro, solicitará probablemente otras pruebas adicionales como:
- Hierro sérico: normalmente, la concentración de hierro sérico estará disminuida.
- Ferritina: proteína implicada en el almacenamiento del hierro y que refleja la cantidad de hierro acumulado en las reservas del organismo; normalmente estará baja. Esta es la prueba que se considera como la más específica para identificar una anemia por déficit de hierro, excepto si existe una inflamación o una infección añadida.
- Transferrina y capacidad de fijación del hierro: la transferrina transporta el hierro por la sangre; la TIBC proporciona una idea de la cantidad de proteína disponible para fijar el hierro. En la anemia por déficit de hierro, la TIBC y la transferrina suelen estar aumentadas.
- Recuento de reticulocitos: los reticulocitos son células de la serie roja de la sangre jóvenes o inmaduras; en este tipo de anemia el número de reticulocitos es bajo debido a que se dispone de poca cantidad de hierro para producir nuevos hematíes.
- Receptor soluble de transferrina (sTfR): prueba útil para distinguir principalmente entre la anemia por déficit de hierro y la anemia debida a inflamación o a enfermedad crónica; aumenta en la anemia por déficit de hierro.
Si el déficit de hierro se debe a pérdidas de sangre crónicas, como sangrados crónicos del tracto gastrointestinal (GI), pueden solicitarse otros estudios, como la prueba de la sangre oculta en heces.
También se dispone de una prueba para detectar la presencia de helicobacter pylori, que es una bacteria que puede causar úlceras en el tracto GI y puede ser responsable de un sangrado crónico.
Si alguna de estas pruebas resulta positiva o si existe una franca sospecha de sangrado GI, deben realizarse otras exploraciones, como una endoscopia o colonoscopia, para localizar en qué punto se está produciendo el sangrado y tratarlo.
Tratamiento
El tratamiento de un déficit de hierro siempre supone la administración de suplementos de hierro o modificaciones del tipo de dieta habitual. La vitamina C contribuye a que el hierro se absorba mejor. En el caso de que el déficit sea debido a sangrados anómalos, al tratar la causa del sangrado la anemia suele resolverse. Si la anemia es muy grave pueden ser necesarias transfusiones de sangre o bien inyecciones intravenosas de hierro.
Anemia perniciosa y otros déficits de vitamina B
En una anemia perniciosa el organismo no absorbe adecuadamente la vitamina B12, que es necesaria para la producción normal de las células de la serie roja de la sangre o hematíes. Esto sucede cuando el organismo no produce suficiente cantidad de una sustancia conocida como factor intrínseco.
El factor intrínseco es una proteína producida por las células parietales del estómago que se une a la vitamina B12, permitiendo que esta última pueda absorberse en el intestino delgado. Si no existe suficiente cantidad de factor intrínseco, la vitamina B12 de la dieta no se absorbe adecuadamente y no se producen suficientes hematíes normales, conduciendo a una anemia. Otras causas de déficit de vitamina B12 y anemia incluyen el aporte insuficiente por la dieta y las situaciones que entorpecen la absorción de la vitamina en el intestino, como haber tenido intervenciones quirúrgicas en la zona, ciertos fármacos, trastornos del tracto gastrointestinal (enfermedad celíaca, enfermedad de Crohn) e infecciones. De entre todas ellas, la anemia perniciosa constituye la principal causa de déficit de vitamina B12.
El déficit de vitamina B12 puede producir sintomatología propia de una anemia, así como problemas nerviosos. Entre ellos se incluyen:
- Entumecimiento y sensación de hormigueo que suele empezar en manos y pies (debido al daño nervioso).
- Debilidad muscular.
- Lentitud de reflejos.
- Pérdida del equilibrio.
- Marcha inestable.
- Confusión, pérdida de memoria, depresión y/o demencia en los casos muy graves.
El ácido fólico también se incluye dentro del grupo de las vitaminas del grupo B y su déficit puede conducir igualmente a una anemia. También se le conoce con el nombre de folato y se encuentra en muchos alimentos, especialmente en los vegetales de hoja verde. Actualmente, muchos productos alimenticios están enriquecidos con ácido fólico, por lo que es bastante raro encontrar estados deficitarios de folato. Durante el embarazo el ácido fólico es imprescindible para un correcto desarrollo del cerebro y de la médula espinal del feto. Por este motivo, se recomienda que las mujeres con intención de quedarse embarazadas o las que ya lo están, tomen suplementos de ácido fólico para asegurarse de que no presentarán ningún déficit.
La anemia por déficit de vitamina B12 o folato recibe a menudo el nombre de “macrocítica” o “megaloblástica” debido a que los hematíes son más grandes de lo normal. La falta de estas vitaminas impide el normal crecimiento de los hematíes, que serán de mayor tamaño. Todo ello cursa con la aparición de anemia.
Pruebas de laboratorio
El estudio inicial de la anemia empieza por la realización de un hemograma y una fórmula leucocitaria. En la anemia perniciosa y en la anemia por déficit de B12 o de folato suele observarse:
- Disminución de la concentración de hemoglobina.
- En los índices de la serie roja, se observa un volumen corpuscular medio (VCM) de los hematíes aumentado.
- En la extensión de sangre, presencia de hematíes aumentados de tamaño y de forma ovalada.
- La cantidad de neutrófilos (un tipo de glóbulo blanco) y plaquetas también pueden disminuir.
Si se piensa que la anemia es debida a una anemia perniciosa o a un déficit del aporte dietético de vitamina B12 o de folato, suelen realizarse estudios adicionales para confirmar el diagnóstico. Entre ellos se incluyen:
- Vitamina B12: los valores suelen estar disminuidos en el déficit de B12.
- Ácido fólico: los valores suelen estar disminuidos en el déficit de ácido fólico.
- Ácido metilmalónico: suele estar aumentado en el déficit de vitamina B12.
- Homocisteína: suele estar aumentada, tanto en el déficit de vitamina B12 como en el de folato.
- Recuento de reticulocitos: el número de reticulocitos suele estar disminuido.
- Anticuerpos antifactor intrínseco y/o anticuerpos anticélulas parietales: pueden estar presentes en la anemia perniciosa.
A veces se recurre a un aspirado o a una biopsia de la médula ósea para evaluar si su aspecto es compatible con una anemia megaloblástica, y para descartar otros trastornos de la médula ósea que también podrían producir anemia con un aumento del tamaño de las células que producen los hematíes.
Tratamiento
El tratamiento supone la administración de suplementos con la vitamina cuyo déficit se ha detectado. Si la causa estriba en la incapacidad de absorber la vitamina en el tracto gastrointestinal, suele administrarse la vitamina en forma de inyecciones. También es importante tratar las causas subyacentes que originan la anemia, como pueden ser los trastornos digestivos o las infecciones.
Si desea obtener más información acceda a este enlace.
Anemia aplásica
La anemia aplásica es poco frecuente y en ella se observa una disminución del número de células de todos los tipos celulares producidos por la médula ósea. En condiciones normales, la médula ósea produce cantidades suficientes de hematíes (células de la serie roja), de leucocitos (células de la serie blanca) y de plaquetas, con la finalidad de asegurar un funcionamiento correcto del organismo. Todos estos tipos celulares pasan a la circulación sanguínea y mueren en un período de tiempo determinado. Por ejemplo, como término medio, la vida de los hematíes es de unos 120 días. Si la médula ósea es incapaz de producir suficientes hematíes como para ir sustituyendo a los que van muriendo, entonces pueden aparecer los signos y síntomas de una anemia. Esta forma de anemia puede ser muy grave.
La sintomatología en la anemia aplásica puede aparecer bruscamente o puede desarrollarse de manera progresiva. Es posible que al principio aparezcan signos y síntomas comunes a distintos tipos de anemias, debidos esencialmente a la disminución del número de hematíes.
Otros signos y síntomas adicionales que pueden observarse en las anemias aplásicas obedecen a la disminución de las plaquetas:
- Mayor tiempo de sangrado.
- Sangrados nasales frecuentes.
- Encías sangrantes.
- Facilidad de formación de hematomas.
- Pequeñas manchas rojas en la piel.
- Sangre en las heces.
- Menstruaciones muy importantes.
También pueden observarse signos y síntomas debidos a la disminución de los leucocitos:
- Aumento del número de infecciones y de su gravedad.
- Fiebre.
Las causas de la anemia aplásica suelen estar relacionadas con problemas o daño de las células madre de la médula ósea, responsables de la producción de las células sanguíneas. Algunos factores que pueden ser responsables de lesiones de la médula ósea y que pueden conducir a una anemia aplásica son:
- Exposición a sustancias tóxicas: como arsénico, benceno (presente en la gasolina) o pesticidas.
- Tratamiento de cánceres: radioterapia o quimioterapia.
- Enfermedades autoinmunes: como el lupus o la artritis reumatoide.
- Infecciones víricas: como la hepatitis, infección por el VIH, virus de Epstein Barr (EBV), citomegalovirus (CMV).
- Fármacos: como el cloranfenicol.
Raramente, la anemia aplásica es debida a un trastorno genético hereditario conocido como anemia de Fanconi. Otros trastornos hereditarios asociados a la anemia aplásica incluyen el síndrome de Shwachman-Diamond y la disqueratosis congénita.
Pruebas de laboratorio
El hemograma es la prueba inicial que se debe realizar y puede mostrar las siguientes anomalías:
- Hemoglobina y/o hematocrito, pueden estar disminuidos.
- El número de hematíes y de leucocitos están disminuidos.
- El número de plaquetas está disminuido.
- Los índices de la serie roja suelen ser normales.
- En la fórmula leucocitaria se observa una disminución de la mayor parte de tipos celulares, menos de los linfocitos.
Algunas pruebas adicionales que pueden realizarse para determinar el tipo y la causa de la anemia incluyen:
- Recuento de reticulocitos: suele estar disminuido.
- Eritropoyetina: normalmente aumentada en la anemia aplásica.
- El aspirado o la biopsia de la médula ósea: pondrán de manifiesto una disminución de todos los tipos de células.
- Pruebas que ayuden a conocer si existen posibles infecciones: como hepatitis (hepatitis A, hepatitis B, hepatitis C), VIH, virus de Epstein Barr (EBV), citomegalovirus (CMV).
- Pruebas para medir arsénico (es un metal pesado) y otras sustancias tóxicas.
- Pruebas para excluir otras causas: como pruebas relacionadas con el metabolismo del hierro (hierro sérico, ferritina, transferrina) y de la vitamina B12.
- Anticuerpos antinucleares (ANA): para saber si puede existir una enfermedad autoinmune.
Tratamiento
La historia clínica y la exploración física pueden ayudar a encontrar la causa de la anemia aplásica; se podrá averiguar si la persona ha estado expuesta a sustancias tóxicas o a ciertos fármacos (por ejemplo: cloranfenicol) o si ha sido tratada por un cáncer. En algunos casos las anemias aplásicas son transitorias, mientras que en otras ocasiones el daño en la médula ósea puede tener efectos que se perpetúan en el tiempo. El tratamiento depende de la causa. Si se elimina o se reduce la exposición a ciertas sustancias tóxicas o fármacos, la situación puede llegar a resolverse. También se pueden administrar fármacos que contribuyan a estimular la producción celular por parte de la médula ósea, o para tratar infecciones o deprimir al sistema inmune en los casos de enfermedades autoinmunes. En los casos graves, pueden ser necesarias transfusiones de sangre e incluso, un trasplante de médula ósea.
Anemia hemolítica
La anemia se debe ocasionalmente a una degradación o rotura prematura de las células de la serie roja de la sangre o hematíes. Normalmente, las células de la serie roja presentan una vida en la sangre de unos 120 días (4 meses). En una anemia hemolítica se acorta este tiempo, pudiendo ser incluso tan solo de unos días. La médula ósea es incapaz de producir nuevos hematíes a una velocidad suficientemente rápida para ir sustituyendo a los que se destruyen, y por este motivo, el número de hematíes en la sangre disminuye, en consecuencia, disminuye también la capacidad para proporcionar oxígeno a los distintos tejidos del organismo. Esto se traduce en la aparición de los síntomas y signos propios de anemia.
Las anemias hemolíticas, dependiendo de la causa, pueden ser agudas o crónicas. Las crónicas se desarrollan a lo largo del tiempo y sus efectos se observan también durante un tiempo prolongado, mientras que las agudas se desarrollan rápidamente. La sintomatología en estos tipos de anemias puede ser muy variada.
Las causas de las anemias hemolíticas recaen en dos grandes categorías:
- Formas hereditarias: en las que uno o varios genes se transmiten de una generación a otra y resultan en anomalías de los hematíes o la hemoglobina.
- Formas adquiridas: en las que por razones diversas se produce una destrucción precoz de los hematíes.
Anemia hemolítica hereditaria
Dos de las formas más frecuentes de anemia hemolítica hereditaria son la anemia falciforme y la talasemia.
En la anemia falciforme el organismo produce una hemoglobina anómala, por ello los hematíes adquieren forma de hoz ante circunstancias determinadas. Cuando las alteraciones son menores se habla de "rasgo” (el individuo es portador de un gen con la mutación, procedente de uno de los progenitores), pero en la enfermedad propiamente dicha (los dos genes procedentes de cada uno de los progenitores presentan la mutación), las manifestaciones clínicas son más graves. Las células rojas de la sangre presentan una forma anómala, se produce hemólisis (se rompen) y pueden obstruir los vasos sanguíneos, causando dolor y anemia. Se suele realizar un cribado de la enfermedad en los recién nacidos, particularmente en aquellos de descendencia africana, ya que son más propensos a padecer el trastorno. A veces se realiza un cribado prenatal, a partir de una muestra de líquido amniótico. Es posible que se requiera un estudio de las variantes de la hemoglobina para confirmar el diagnóstico. El tratamiento depende de los síntomas y signos que presente el individuo.
La talasemia consiste en un trastorno hereditario en el que disminuye la producción de hemoglobina y las células rojas sanguíneas son de pequeño tamaño, en consecuencia, aparece una anemia. En las formas más graves, las células rojas presentan un ciclo de vida muy reducido y sufren hemólisis. A estas formas más graves se las conoce como "beta major" (o anemia de Cooley) y pueden desembocar en alteraciones del desarrollo, ictericia y anemia grave. En las formas más leves o "beta minor" (a veces conocidas como rasgo beta talasémico), la anemia suele ser moderada o incluso puede estar ausente.
Otras formas hereditarias menos frecuentes de anemia hemolítica incluyen:
- Esferocitosis hereditaria: los hematíes presentan una forma anómala (esféricos) que puede observarse en una extensión de sangre periférica. Estas células son muy rígidas y no pueden circular normalmente por el bazo, por lo que se destruyen allí prematuramente.
- Eliptocitosis hereditaria: los hematíes también presentan una forma anómala que puede observarse en una extensión de sangre periférica.
- Déficit de glucosa-6-fosfato-deshidrogenasa (G6PDH): este es un enzima necesario para la supervivencia de los hematíes. En los casos de déficit del enzima, los hematíes pueden romperse en determinadas circunstancias, por ejemplo, por la presencia de naftaleno, fármacos antimaláricos o tras la ingesta de habas. Su déficit puede diagnosticarse midiendo la actividad del enzima.
- Déficit de piruvato cinasa: enzima importante para la supervivencia de los hematíes, su déficit también ocasiona una anemia grave. Se trata de un trastorno más raro que puede demostrarse midiendo la actividad enzimática.
Pruebas de laboratorio
Debido a que algunas de estas formas de anemias hereditarias pueden cursar con síntomas leves, es posible que se detecten por primera vez al realizar un hemograma y una extensión de sangre periférica rutinaria, en la que se observarán distintas anomalías que proporcionarán la clave del diagnóstico.
Entre las pruebas adicionales que permitirán el diagnóstico definitivo se incluyen:
- Estudio de las variantes de la hemoglobina: evaluación de hemoglobinopatías.
- Análisis de ADN: no se realiza de manera rutinaria, aunque puede usarse para diagnosticar las variantes de la hemoglobina, las talasemias, y para determinar un estado de portador.
- Prueba de la G6PDH: para detectar los déficits de este enzima.
- Prueba de la fragilidad osmótica de los hematíes: para detectar hematíes más frágiles de lo habitual, y que se observan en la esferocitosis hereditaria.
Estos trastornos genéticos no pueden curarse, aunque a menudo y si es necesario, se pueden aliviar los síntomas con tratamiento.
Anemia hemolítica adquirida
Algunos de los factores implicados en las formas adquiridas de las anemias hemolíticas incluyen:
- Enfermedades autoinmunes: el organismo produce anticuerpos contra sus propios hematíes. No se sabe con absoluta certeza por qué motivo acontece. Representa aproximadamente la causa de la mitad de las anemias hemolíticas. El riesgo parece ser mayor en las personas con lupus, hepatitis e infección por VIH.
- Reacciones transfusionales: se producen como consecuencia de las incompatibilidades entre donante y receptor. A pesar de que sucede muy raramente, puede acarrear complicaciones graves. Si desea más información acceda a este enlace.
- Infecciones: como malaria y mononucleosis infecciosa.
- Incompatibilidad materno-fetal: puede ocasionar la enfermedad hemolítica del recién nacido.
- Fármacos: algunos como la penicilina pueden desencadenar la producción de anticuerpos contra los hematíes, o destruir directamente los mismos.
- Destrucción física de los hematíes: por ejemplo, por la acción de una válvula cardíaca artificial o por los dispositivos de circulación extracorpórea que se emplean en ciertas intervenciones quirúrgicas a corazón abierto.
- Hemoglobinuria paroxística nocturna (HPN): trastorno poco frecuente en el que los distintos tipos de células (hematíes, leucocitos y plaquetas) son anómalos por la falta de ciertas proteínas de superficie. Debido a que los hematíes son anómalos, el organismo los destruye antes de lo normal. Como indica su nombre, estos individuos pueden presentar episodios agudos y recurrentes en los que se destruyen los hematíes. Este trastorno ocurre porque existe un cambio o mutación en un gen conocido como PIGA en las células madre que producen la sangre. A pesar de tratarse de un trastorno genético, no se transmite de una generación a la siguiente (no es hereditario). Las personas afectas suelen emitir una orina oscura porque los riñones eliminan la hemoglobina procedente de la destrucción de los hematíes. Como la orina de la mañana es la más concentrada, en esta muestra del día es donde el trastorno se hace más evidente. Se cree que los episodios tienen lugar durante períodos de estrés (en el curso de enfermedades) o después de la realización de ejercicio físico intenso. Si desea más información acceda a este enlace.
Pruebas de laboratorio
El diagnóstico de las anemias hemolíticas suele basarse en la observación de los signos y síntomas, en una correcta exploración física y una historia clínica detallada. En esta, se puede recoger el antecedente de una transfusión reciente o de un tratamiento con penicilina o la realización previa de intervenciones cardíacas. Tanto el hemograma como la extensión de sangre periférica mostrarán distintas alteraciones. En función de lo observado se pueden solicitar estudios adicionales como:
- Autoanticuerpos: para descartar las enfermedades autoinmunes.
- Coombs directo: en el caso de una reacción transfusional, de una incompatibilidad materno-fetal o de una anemia hemolítica autoinmune.
- Haptoglobina: normalmente disminuida.
- Recuento de reticulocitos: característicamente aumentado.
- Citometría de flujo: si se sospecha una hemoglobinuria paroxística nocturna.
Tratamiento
Los tratamientos de las anemias hemolíticas son tan variados como sus causas. No obstante, los objetivos son siempre los mismos: tratar la causa subyacente de la anemia, disminuir o detener el proceso de destrucción de los hematíes, y aumentar el número de hematíes y/o de la hemoglobina, de manera que se puedan aliviar los síntomas. Por ejemplo, se puede considerar:
- Administrar fármacos: para disminuir la producción de autoanticuerpos que destruyen a los hematíes.
- Transfusiones de sangre: para aumentar el número de hematíes.
- Trasplante de médula ósea: para aumentar la producción de hematíes.
- Eliminación de los factores desencadenantes de la anemia: como el frío en algunas formas de anemia hemolítica autoinmune o la ingesta de habas y la toma de ciertos fármacos en las anemias por déficit de G6PDH.
Anemia causada por enfermedades crónicas
Las enfermedades crónicas pueden causar anemia. A menudo, las anemias causadas por enfermedades crónicas pasan desapercibidas hasta que se realiza un hemograma por algún otro motivo, a raíz del cual se solicitan otros estudios adicionales. Son muchas las enfermedades y trastornos crónicos que pueden producir una anemia. Algunos ejemplos incluyen:
- Enfermedad renal: las células rojas de la sangre o hematíes se producen en la médula ósea en respuesta a la acción de una hormona llamada eritropoyetina, sintetizada principalmente en los riñones. Una enfermedad renal crónica puede conducir a la anemia debido a una producción insuficiente de eritropoyetina; esta anemia se puede tratar administrando inyecciones de eritropoyetina.
- Anemia de las enfermedades crónicas: siempre que existan enfermedades crónicas con capacidad para estimular una respuesta de tipo inflamatorio en el organismo, se observa que la capacidad de respuesta de la médula ósea a la eritropoyetina está disminuida. Por ejemplo, en la artritis reumatoide (enfermedad autoinmune consistente en una forma grave de enfermedad articular causada por una agresión del organismo hacia sus propias articulaciones), se produce anemia por el mecanismo antes mencionado. Otras enfermedades capaces de producir este tipo de anemia son las infecciones crónicas, como la infección por el VIH o la tuberculosis.
Pruebas de laboratorio
Para determinar la causa subyacente de la anemia crónica se pueden solicitar distintos estudios, además del hemograma y la extensión de sangre periférica, como por ejemplo:
- Recuento de reticulocitos: característicamente disminuido.
- Perfil con una serie de pruebas para evaluar la función de los distintos sistemas del organismo.
En la anemia de las enfermedades crónicas se solicita:
- Pruebas para detectar la presencia de inflamación, como la proteína C reactiva (PCR).
- Eritropoyetina: está moderadamente aumentada.
- Pruebas para detectar infecciones: VIH, tuberculosis.
- Hierro sérico, transferrina: ambos típicamente disminuidos.
- Receptor soluble de transferrina: normal o disminuido.
Tratamiento
El tratamiento de este tipo de anemia supone determinar la causa que la produce y resolver el problema o la enfermedad subyacente. Las transfusiones de sangre pueden ser útiles a corto plazo.
Enlaces
Pruebas relacionadas:
Transferrina y capacidad de fijación del hierro
Pruebas para la anemia falciforme
Glucosa-6-fosfato deshidrogenasa (G6PD)
Prueba de antiglobulina directa
Anticuerpos antifactor intrínseco
Receptor soluble de transferrina
Estados fisiológicos y enfermedades:
Déficits de folato y vitamina B12
Cribados:
Cribado de niños (2 a 12 años)
Cribado de adolescentes (13-18 años)
En otras webs:
Sociedad Española de Hematología y Hemoterapia (SEHH): Anemia
National Heart, Lung, and Blood Institute: ¿Qué es la anemia?
American Society of Hematology: Anemia
Pregúntenos














